【介護報酬改定】“科学的介護”LIFEに求められる指標/評価スケール(機能訓練・認知症ケア)

介護報酬改定の概要が発表され、対応について頭を抱えている方々も多いかと思います。
今回の改訂でのキャッチーなフレーズに【科学的介護】があります。
介護も「エビデンス・根拠に基づいて、科学的に行っていく」方向へ舵をきることを、国が示したことになります。
セラピストにとってはインテーク→評価→アセスメント→訓練→再評価…のサイクルを回しながら臨床を行っていくことが当然とされていますが、介護現場では「経験」や「何となく最近○〇だよね」に頼った判断がされることがとても多いと感じています。
経験則に基づく判断が必ずしも悪いわけではありません。その結果良い方向へ進むこともありますし、エビデンスに基づいた判断とその判断が同じこともあります。
「経験」「勘」に頼り良い介護ができていたとしても、その介護は特定のその人がいなければ成り立たないものです。
加えて、情報提供や多職種で話し合う際の論理的な説明が難しくなります。
その意味で、どんなに良い介護ができていたとしても、どうしても脆弱になってしまいます。
同じ状況で論理的に考えていけば同じ判断ができること、介護職が足りない中で一定の介護の質を担保するために、「根拠に基づく科学的な介護」が求められています。
【科学的介護】データベースLIFEに提出するアウトカム指標
厚生労働省は以前から介護施設にはCHASE、訪問リハではVISITに利用者のデータを提出することを求めていました。
今回の介護報酬改定で、CHASEとVISITは一元化され新しく「LIFE」に変わります。
そこに提出するデータは年齢、体重、食形態などなど多岐にわたります。
ここでは施設リハ職として関わる、「個別機能訓練」「認知症ケア」部分で提出する(認知症ケアに関しては候補に挙がっている)評価スケールについてまとめていきます。
機能訓練:バーセル・インデックス(BI)
機能訓練・リハビリのデータは【バーセル・インデックス】で提出するように求められています。

バーセル・インデックスは全10項目、100点満点で、対象者の「できるADL」を評価するスケールです。
ADLには「できるADL」と「しているADL」があります。
一日の生活の中で、例えばリハビリの時間だけは手引きで移動していて、他は車いす全介助の方がいるとします。
この例で考えると、
できるADL(移動)=手引き歩行
しているADL(移動)=車いす全介助
となります。
バーセル・インデックスは、「できるADL」の評価です。
その方の機能を最大限生かした場合、どこまでできるのかを評価する必要があります。
そのため、現場の職員がこの評価を見ると「この人こんなにできないよ!」となる場合があるかと思います…
バーセル・インデックスのメリット/デメリット
バーセル・インデックスのメリットは「分かりやすい」ことです。
5点刻みの100点満点。どのくらいの機能かが直観的に分かりやすいです。
その反面がデメリットで、「おおざっぱすぎる」ことです。
上にバーセル・インデックスの一部を載せていますが、5点刻みで評価しなければならず、同じ5点でも幅が広くなってしまいます…
例えば、トイレ動作は後始末やポータブルトイレの片づけまでできて10点です。
施設に入所されている方を考えれば、この基準ではまず10点に値する方はほぼいません。
そのためポータブルの片づけはできないけどそれ以外介助がいらない方は5点に当たります。
しかし、手すりをもってぎりぎり立位はとれるけれどそれ以外は介助が必要な方も5点になります。
同じ5点でも、随分介助量に幅が出てしまいます。
施設リハ職として、何でバーセル・インデックスでつけなきゃいけないのかな…というのが正直な感想です。
同じ点数の中で幅がある分、何か大きなエピソードが無い限り「点数が下がる/上がる」が起こりにくいのは確かかなと思います。
実際の生活レベルの変化を見るなら、しているADLを評価するFIMの方がいいんじゃないか…と思ったりしますが、お国の方針なので仕方ないです。
施設としてリハ介入による生活上の機能の変化を見ていきたいのなら、FIMで評価していくことをお勧めします。
FIM 機能的自立度評価法 | 慶應義塾大学医学部 リハビリテーション医学教室 (keio-rehab.jp)
FIMは評価点をつけるのに勉強が必要ですが、その方のしているADLを丁寧に評価できます。
FIMの評価方法の参考書としては以下2冊がおすすめです。
認知症ケア:DBD13
認知症ケアに関するアウトカム指標として暫定候補に挙がっているのが【DBD13】と【Vitarity Index】です。
先にDBD13から取り上げていきます!
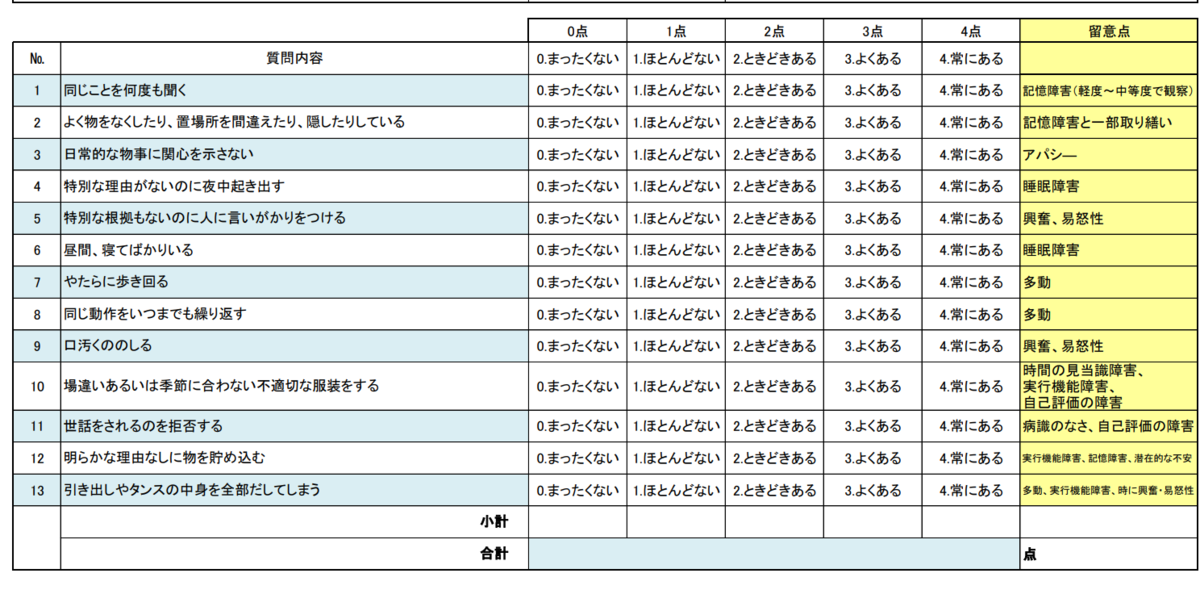
DBD(Dementia Behavior turbance Scale)=認知症行動障害尺度は全28項目ある、認知症のBPSDを評価するスケールです。
その28項目の中から13項目をピックアップしたものがDBD13です。(上の図はDBD13です)
カットオフ値は決められておらず、どこか1項目、1点でもあれば介入の余地があると考えられます。
付け方はとても簡単で、普段の様子をよく知る職員にそれぞれの行動の頻度を○してもらうだけです。
(付け方が簡単であることがDBDのメリットです。デメリットとしては心理症状の項目がないことが挙げられています。BPSDを全般的にカバーする評価スケールとしてはNPIが知られています。)
施設の実施する認知症ケアによって、この点数が低くなれば、BPSDが軽減したとして、行っていた認知症ケアが質の高いものであったと評価されるわけです。
項目にざっと目を通してみると、どれも「よく見かける行動」だと思います。
よく見かけるけれど、「まあこういうことはあるよね」「この人はいつもこうだから」と放っていたり諦めていたりする行動でもあると思います。
介護する側としても「ちょっと困る」これらの行動を、介入によって軽減させていくのは、職員側としてもメリットのある話ではないでしょうか?
介護負担は軽減する+介入によって改善した!という達成感や自己有能感、認知症対応のスキル向上などなど、うまくいけば一石三鳥(施設の評価が上がる+介護が楽になる+職員のモチベーション向上)の可能性があります!
STとしては高次脳の評価に加えて、行動分析的な部分で関わっていくつもりです!!
DBDの点数を下げる=BPSDを軽減するためのプランを立て実行していく過程そのものが、「科学的な介護」になっていきます。
BPSDへの対応方法、応用分析学的な視点から考えたBPSD対応については前回の記事をご覧ください。
認知症ケア:Vitarity Index

Vitarty Indexは認知症高齢者を対象とした、「日常生活動作」に関連した客観的な「意欲」の評価スケールです。
「意欲」という目に見えないものを、「日常生活動作(ADL)」を媒介に評価するものです。
こちらも付け方は簡単で、普段の様子をよく知る職員がそれぞれ当てはまる点数をチェックすれば良いです。
認知症患者では「アパシー」「意欲の低下」を呈することが多くあります。
アルツハイマー型認知症が最重度の状態になると「無言無動」の状態に至ると教科書的には記載されています。
機能としては歩ける・話せる方でも、アパシーにより自分からは動かなかったり、発話が認められない方がいらっしゃいます。
そのような方々に適切なケアを行うことで、少しでも自発的な行動が認められるようになると評価点が上がっていきます。
アパシーとは?アパシーへの具体的な対応方法はこちらをご覧ください。
認知症ケア評価スケールと【介護の質】
BPSDを予防するケア、アパシーへの対応ともに、「活動的な生活」「環境的な多様性」「役割創出」などが重視されています。
つまり、“施設に入居されている方が「ずっとぼーっとしている」「何もしていない」状態にある”ケアをしていると、意欲は低下し活動も乏しくなりBPSDも総合的に見て増えるだろうと予測されます。(極端に考えると、です)
BPSDを軽減・予防したり、意欲を向上させようとするならば、
具体的には、楽しい雰囲気を作り、役割・日課を認知症の人が持ち、残存機能を発揮して、ほめたりおだてられたりするような上手な対応を介護者ができるようなれば、行動障害が減少し、同時に介護負担が減少する
認知症疾患医療センターでのDBDスケールによる行動障害評価の検討
このような対応が必要になってきます。
一人一人の機能や嗜好、生活歴をアセスメントしなければ、楽しい活動や日課・役割を見つけることは困難です。
入居するお一人お一人に対してこれらの丁寧なアセスメントからケア方法を立案し実施していくことで、BPSDの軽減=DBDの評価点↑↑、意欲の向上=Vitarity Indexの評価点↑↑に繋がり、施設の評価向上に繋がっていきます。
反対に言えば、一人一人に丁寧に向き合ったケアを行っていくその成果が、これらの評価スケールによって目に見える形になるということにもなります。
【科学的介護】は、評価スケールを用いることでそのケアの効果を目に見える形にしてくれます。
是非、「面倒くさい」「分からない」と敬遠してしまうのではなく、また点数にこだわりすぎるのでもなく、評価スケールをうまく使ってより良いケアのために取り組んでいきましょう!